De corona crisis heeft ons zorglandschap in een mum van tijd voor een gigantische uitdaging gezet, zonder vergelijk. Van de ene moment op het andere werden woonzorgcentra op overlevingsmodus gezet. Niemand had dit zien aankomen. Maar op het terrein leren ze dapper overleven met vallen en opstaan. Daarnaast wordt er naar hen gekeken met een vergrootglas. Hoe komt het nu dat dit daar zo erg is? Ongenuanceerde cijfers, verwijten, medelijden, sensatie, alles is al gepasseerd via de sociale media.
Nochtans is deze sector sterk op vlak van preventiebeleid. Er wordt al jarenlang geïnvesteerd in opleidingen zoals handhygiëne. Kwaliteitshandboeken, draaiboeken preventie- en infectiebeleid zijn er genoeg. Er zijn protocollen en standaardprocedures omtrent bepaalde ziektebeelden die besmettelijk kunnen zijn, bijvoorbeeld: MRSA, virale maagdarmaandoeningen, schurft. Helaas heeft men de neiging verklaringen te zoeken in de richting van: verkeerd beleid, onvoldoende of afwezig leiderschap, te weinig materiaal, te weinig kennis, te weinig personeel, te weinig toepassing en controle, toevalligheden of een portie ongeluk … Het is niet het moment om met de vinger te wijzen. De outcome van de crisis zal altijd complex en multifactorieel zijn.
We lijken echter te vergeten dat de leef – en werkhabitat in de diverse zorgsettings ook wezenlijk ‘verschillend’ is. Een woonzorgcentrum is geen ziekenhuis en omgekeerd. Een woonzorgcentrum is een woon- en leefomgeving voor onze ouderen. Het is hun laatste woonplaats. Het is hun huis, hun ‘thuis’. Dat is maatschappelijk zo gegroeid. De regelgeving heeft er ook voor gezorgd dat men meer en meer investeert in het wonen en leven van onze ouderen en niet alleen in het ‘zorg’verhaal.
Door de grote maatschappelijke veranderingen zoals vergrijzing en (super)diversiteit, zet Vlaanderen volop in om de levenskwaliteit van bewoners in residentiële setting en de mensen met een zorgvraag in thuis- en thuisvervangende omgeving verder te versterken.
Verder bouwend op de aanzet van het Woonzorgdecreet van 2009 (Vlaamse codex), is het nieuwe Woonzorgdecreet heel duidelijk:
- garanderen van goed bestuur
- verhogen van preventie waaronder ook van de vereenzaming
- buurtgericht werken
- inclusieve geïntegreerde zorg
- verhogen van de individuele en collectieve participatie : zorg op maat, op basis van zorg- en ondersteuningsdoelen, verlenen van inspraak en evaluatiemogelijkheden
- werken rond persoonsgerichte zorg
- versterken van het zelfzorgvermogen
(Uitvoeringsbesluiten van het aangepaste woonzorgdecreet -stambesluit van 15/2/19 – uitgevoerd op 20/4/20)
Dat zijn de sterktes van de residentiële ouderenzorg. Jarenlang worden zorgverleners hierop getraind, zowel in de basisopleiding, navorming en op de werkvloer. Jarenlang wordt er ingezet om de autonomie en menswaardigheid van onze bewoners te verhogen. Dit is de state of mind van waaruit onze zorgverleners kijken naar goede zorg. “Zo zijn we goed bezig!”
Vanuit deze overtuiging en maatschappelijke visie werden jarenlang bepaalde keuzes gemaakt die impact hadden op inzetbaarheid en verscheidenheid van profielen en functies in het woonzorgcentrum (animatie, leefmoederwerking, kleinschalige woonvormen, e.a.), op organisatieniveau en differentiatie van taken, op kwaliteitsnormen -en indicatoren omtrent zorg en sinds kort, wonen en leven …
Kortom, bij het nastreven van goede zorg, werd er met zijn allen zwaar geïnvesteerd in de bovenste toppen van de Piramide van Maslow.
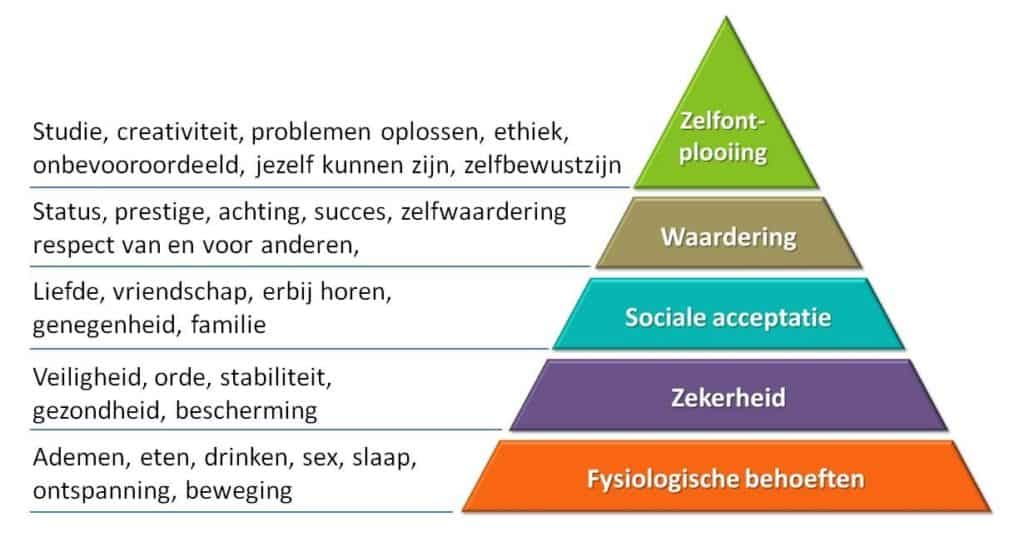
Afbeelding : Piramide van Maslow, 1934
De Piramide van Abraham Maslow (Theory of human behavior, 1934) wordt nog steeds veelvuldig gebruikt en toegepast, zowel in het bedrijfsleven als in het onderwijs van zorg- en welzijnssector in kader van motivatietheorie. Deze is natuurlijk ook niet het enige referentiekader, maar die kwam wel het eerst in mij op bij het nadenken over deze crisis.
De onderste behoeftecategorie van de piramide van Maslow is het fundament van de piramide. Van hieruit start het menselijk behoeftepatroon. Deze primaire basisbehoeften gelden voor iedereen. Hoe hoger men in de piramide van Maslow opklimt, hoe moeilijker het wordt om deze behoeften te bevredigen. Het is volgens hem niet mogelijk om een niveau over te slaan. Daarom is het belangrijk om een behoefte die is weggevallen of is overgeslagen, alsnog te bevredigen. Er zijn natuurlijk een aantal kanttekeningen te maken over dit statisch model maar daar gaat het hier niet over.
De piramide van Maslow wordt brutaal afgetopt.
En dan plots, wordt het stil … De piramide van Maslow werd afgetopt.

Enkel het fundament van de piramide ‘fysiologische behoeften’ blijft overeind. Alles wat daarboven komt, is (bijna) niet meer aan de orde:
Zekerheid: Alle aandacht gaat nu naar overleven en het voorzien van de fysische behoeften. Stelselmatig probeert men een aantal garanties rond veiligheid in te bouwen.
Sociale acceptatie : Nu zitten we met een onzichtbare vijand waarbij de sociale factor wordt weggeveegd. Verbinding is een enorm krachtig hulpmiddel tussen mensen die hetzelfde meemaken, het helpt om rouw en verdriet te verwerken en evenzeer om te vieren als de crisis voorbij is.
Waardering en zelfontplooiing verliezen aan kracht in volle crisis.
Deze imminente en plotse wijziging van positionering brengt veel morele stress, frustratie en onmacht met zich mee. De onzekerheid over de duurtijd van deze situatie legt extra druk op onze zorgverleners. Onze visie op zorg wordt in haar essentie geraakt. Zorgverleners worstelen met twijfels zoals: “Ik kan niet meer doen wat ik normaal deed?”, “Ben ik wel nog goed bezig?”
Goede zorg blijft mogelijk, ook in tijden van crisis. Het echter vraagt een groter aanpassingsvermogen en meer flexibiliteit van iedereen. Onderstaande tips kunnen hierbij helpen.
7 TIPS VOOR GOEDE ZORG IN TIJDEN VAN CRISIS
1. Realiseer een “mind switch” van individu naar collectief
Op het moment van de crisis zelf overstijgt de aanpak het individueel belang van de bewoner. Dit maakt nu het grootste verschil met de normale gang van zaken. Om deze crisis op een georganiseerde en haalbare manier aan te pakken is een mind switch nodig:
- van individueel denken naar groepsdenken
- van focus op alle behoeftes van een individuele bewoner naar het invullen van een paar behoeftes van alle bewoners
- van levensverrijkende zorg naar levensnoodzakelijke zorg
“Welke keuzes moeten gemaakt worden? Wat is prioritair? Wat is levens-noodzakelijk?”
Wees als leidinggevende eerst “zelf” bewust van deze mind switch. Help uw medewerkers hierbij. Creëer de juiste randvoorwaarden om dit op een fysische en psychologische veilige manier te doen. Lead by example!
2. Aanvaard een andere invulling van de professionele rol
De professionele identiteit van waaruit de zorgverleners jarenlang hebben gefunctioneerd staat nu plots op de helling. Het referentiekader van geïntegreerde zorg wordt in vraag gesteld: “Waar staan we nu nog voor?”, “Welke kwaliteit van zorg kunnen we nu nog geven?”, “We zien wel dat het belangrijk is voor de bewoner, we willen wel maar we kunnen niet (meer)”, “Hier hebben we niet voor gekozen.”
Men kan de indruk krijgen slechte zorg te geven als de Piramide van Maslow niet volledig wordt ingevuld. Er is het gevoel dat de job wordt gereduceerd naar een aantal basistaken en dat de rest niet meer van betekenis lijkt. Er kunnen (on)bewust gevoelens komen van onmacht, verdriet of verwarring in deze herpositionering. Ook de continue dreiging van de ziekte en de verhoogde confrontatie met de dood blijven doorwegen op de moraal van de zorgverleners.
Geef perspectief aan uw medewerkers. Laat deze crisis een momentum zijn om de basis-zorgtaken weer naar waarde te schatten. Neem actie vanuit wat wel nog mogelijk is en blijf niet steken in wat onmogelijk lijkt. De zinvolheid van hun acties zit in het oprecht aanwezig zijn bij de zorgvragers.
“Het woord crisis wordt in het Chinees met twee karakters geschreven. Het ene staat voor gevaar, het andere voor mogelijkheden.” (JF Kennedy)
3. Keer terug naar de essentie van zorg
Zelfs al wordt in crisistijd meer gedacht vanuit de ‘populatie’, zorg blijft altijd een individueel gebeuren; van zorgverlener naar zorgvrager, van mens tot mens. Het is tijdens de individuele zorgmomenten dat de essentie van de professionele identiteit wordt gerealiseerd. Blijf de mens zien achter de patiënt, ook al is die (vermoedelijk) besmet.
In tijden van angst en bedreiging ligt net daarin de uitdaging. Zolang men met oprechte aandacht de menselijke waardigheid kan beschermen, dan blijft men goede zorg verlenen. Goede zorg is in ons referentiekader per definitie gesitueerd in de “relationele ethiek”, zoals men kan vinden in de artikels van Gastmans en Vanlaere.
Noodhulp of humanitaire hulp is hulp aan slachtoffers van natuurrampen of gewapende conflicten. Het primaire doel van noodhulp is het redden van levens, het verminderen van menselijk lijden en het bewaren en beschermen van menselijke waardigheid.’
( Wikipedia)
De verandering van focus is een opportuniteit om een nieuwe betekenis te vinden in de dagelijkse basiszorg, als individu en als team. “Hoe kan ik tegemoet komen aan de behoefte van de bewoner met de middelen en de tijd die ik nu heb?”

4. Goede zorg zit hem in de kleine dingen, zeker nu
Zorg die nu banaal lijkt, zoals het wassen van iemand of eten geven kan een nieuwe dimensie krijgen. Goede zorg is per definitie altijd contextueel gebonden in ruimte en tijd, is altijd relatief en steeds gericht op het behouden van de waardigheid van de mensen rondom ons.
Hoe meer wordt gewerkt rond de hogere regionen van de piramide van Maslow, hoe vaker we zien dat de meer fundamentele fysische behoeftes worden beschouwd als minder belangrijk. We horen zorgverleners vaak zeggen “Ik moet weer wassen”, “Ik moet weer eten geven.” Deze zorgtaken worden jammer genoeg niet in waarde geschat. Men vergeet dat dit juist de meest krachtige zorgmomenten zijn om in relatie te treden met de zorgvrager, om er bij te zijn in volle aandacht, om te observeren, om iemand echt te leren kennen en om oprechte verbinding te voelen.
Deze zorgmomenten krijgen in tijden van crisis nog een extra dimensie door de ‘schaarsheid‘ van andere contact- en observatiemomenten. Zet die terug in hun waarde. Maak er iets moois van. Ook al heb je een masker, handschoenen en schort aan, zorg voor de leuke babbel op dat moment. Wees in oprechte aandacht bij jouw zorgvrager. Zo creëer je mooie ‘mangomomenten’ voor jouw zorgvrager. Maak er voor mijn part een hele fruitschaal van. (https://mangomoment.be)
Het zit ‘m in de kleine dingen!
5. Durf jezelf kwetsbaar op te stellen als zorgverlener
Goede zorg verlenen is ook jezelf kwetsbaar durven opstellen. In een goede zorgrelatie is er het principe van wederkerigheid waarbij de zorgverlener enorme voldoening kan vinden vanuit de diepmenselijke interactie die op dat moment plaatsvindt.
Deze crisis zet ons een spiegel voor en doet ons realiseren dat we niet alleen in onze rol als zorgverlener kwetsbaar zijn in een normale zorgrelatie, maar nu ook als ‘mens’. Want dit virus spaart geen leeftijd, geslacht, etnische afkomt of sociale status. Ik verwijs hierbij graag naar een recent artikel van Marian Verkerk over “Het nieuwe besef van kwetsbaarheid”:
“…De zorgethiek denkt vanuit het idee dat het menselijk bestaan kwetsbaar is. En die kwetsbaarheid als kenmerkend aspect van wie wij mensen zijn, wordt nu heel erg onderstreept. Tot voor kort leek het alsof slechts een aantal van ons kwetsbaar is, maar dat de meerderheid individueel kan werken aan de vervulling van zijn levensproject, daar ook controle en grip op lijkt te hebben. Dit virus dringt aan ons op dat wij kwetsbaar zijn, allemaal. We hebben lichamen die kwetsbaar zijn. We dachten dat we met onze lichamen alles konden doen en dat de kwetsbaarheid pas zou komen als we ouderen worden, maar dat blijkt dus niet zo te zijn….” (Marian Verkerk)
6. Maak dit bespreekbaar in het team
Deze mind switch raakt dus fundamenteel aan ons referentiekader over zorgvisie en de professionele identiteit dat gehanteerd wordt in ons Belgisch zorgmodel. Dit kan ervoor zorgen dat mensen zich niet meer kunnen positioneren in wat ‘voor- corona’ normaal was en wat nu ‘tijdens –corona’ van hen verwacht wordt. We spreken nog niet eens over de post-corona periode. Dit kan veel schuldgevoelens geven. Het is dus heel belangrijk dat de zorgverleners een platform hebben om over deze verwarrende emoties en gedachten te kunnen ventileren: “Hoe ga ik daar mee om?”, “Hoe blijf ik voldoening halen uit mijn job als ik niet meer kan doen wat ik eigenlijk wou doen ?”, “Schiet ik niet tekort?”, “Hoe blijf ik volhouden in deze overrompelende situatie?”. Deze vragen zijn perfect te extrapoleren op niveau van het team : “Hoe gaan wij hierom als team?”, “Hoe kunnen wij elkaar steunen?”
Zorg voor structurele debriefingmomenten in het team, tussen teams, tussen verschillende zorgverleners en maak deze zaken bespreekbaar. Zorg voor mondelinge en/ of schriftelijke manieren om dit te doen. Geef ook de kans om ergens ad hoc te kunnen ventileren of dingen neer te schrijven in een ‘dagboek van een dienst/ team’ in een veilige omgeving.
Geef vooral aandacht aan positieve ervaringen zowel van medewerkers als van zorgvragers. Valoriseer zorgmomenten die wel deugd hebben gedaan, ondanks alle corona maatregelen.
7. Laat creativiteit toe
We staan soms versteld van wat mensen samen kunnen teweeg brengen, op een spontane manier, van uit een juiste intentie en met het juiste resultaat. De sociale media staat er vol van.
Creëer een veilige werkomgeving zodat de medewerkers zelf durven komen met ideeën, suggesties, acties, initiatieven om dingen aan te passen op dienst. Stimuleer het out-of –the box denken. Het is op deze manier dat de grootste ideeën en uitvindingen zijn gegroeid. Laat je inspireren door een aantal ‘hartverwarmers’.
https://www.soulcenter.be/hartverwarmers
Deze creativiteit zorgt voor een nieuwe dynamiek van vertrouwen die zeker een grote meerwaarde kan betekenen, ook na de crisisperiode.
Logica brengt u van A naar B, creativiteit brengt je overal ( Einstein)





